
http://dx.doi.org/10.24016/2016.v2n1.27
ARTÍCULOS ORIGINALES
Prevalencia de patología dual en el sur del Perú: estudio clínico-descriptivo
Prevalence of dual diagnosis in the south of Peru: descriptive clinical study
Jonathan A. Zegarra-Valdivia1 *, Brenda Nadia Chino Vilca 1 y Ernesto Cazorla Perez1 *
1 Universidad Católica San Pablo, Perú
* Psicólogo Clínico. Estudios de Maestría en la Universidad Autónoma. Investigador del grupo de investigación en Neurociencia y Neuropsicología de la Universidad Católica San Pablo, Arequipa-Perú. Correspondencia: adrianzegarra13@gmail.com
Recibido: 30 de setiembre de 2015.
Aceptado: 02 de febrero de 2016
.
COMO CITARLO
Zegarra-Valdivia, J., Chino, B. y Cazorla, E. (2016). Prevalencia de patología dual en el sur del Perú: Estudio clínico-descriptivo. Interacciones, 2(1), 11-19. doi: 10.24016/2016.v2n1.27
RESUMEN
La comorbilidad entre un trastorno por uso de sustancias y otros trastornos psiquiátricos o patología dual (PD) se caracteriza por la dificultad en su abordaje terapéutico, recaídas constantes e ingresos hospitalarios. Nuestro objetivo fue conocer la prevalencia de PD en un centro psiquiátrico de Arequipa-Perú. Es un estudio descriptivo-epidemiológico basado en el análisis de 445 historias clínicas (HC) de pacientes ingresados durante el lapso de tres años (periodo 2011-2013). Se establecieron características sociodemográficas y clínicas de los sujetos comparando entre quienes presentaron un diagnóstico de PD, con aquellos que solo tuvieron diagnóstico por consumo de sustancias psicótropas. Los resultados evidencian una prevalencia de patología dual de 49%. Las edades promedio fueron de M = 31.45, DE = 15.59 en el grupo con patología dual (CPD) y M = 33.93, DE = 15.48 en el grupo sin patología dual (SPD); la prevalencia del consumo de sustancias SPD fue del 51%. El alcohol fue la sustancia más consumida, seguida de cannabis, marihuana y la pasta básica de cocaína (PBC). Se evidencia la vulnerabilidad socio-familiar e individual de la población en cuanto a protección o resistencia frente a la enfermedad mental, además de la carencia de políticas efectivas en salud mental, que muestran peor pronóstico e índices cada vez más elevados.
PALABRAS CLAVE
Adicciones; epidemiología; patología dual; trastornos mentales.
ABSTRACT
Comorbidity between substance use disorders and other psychiatric disorders or dual diagnosis (PD) is characterized by difficulty in their therapeutic approach, constant relapses and hospital admissions, as well as higher violent and criminal behavior. Our objective was to determine the prevalence of PD in individuals treated at a psychiatric center in Arequipa, Peru. It is a descriptive epidemiological study based on analysis of 445 case histories (HC) of patients admitted during the period of three years (2011-2013). Socio-demographic and clinical characteristics of subjects by comparing those who had a diagnosis of PD, with those who had a diagnosis just by consuming psychotropic substances were established. The results show a prevalence of dual diagnosis in 49%. The average ages were M = 31.45, DS = 15.59 in the with dual diagnosis group CPD and M = 33.93, DS = 15.48 in the without dual diagnosis group SPD; the prevalence of substance use was 51% SPD. Alcohol was the most used substance, followed by cannabis marijuana and cocaine base (PBC). The socio-family and individual vulnerability of the population is evidence for protection or resistance to mental illness, as well as the lack of implementation of effective policies in mental health care for dual disorders, showing worse prognosis and indexes every time higher.
KEYWORDS
Addiction; epidemiology; dual diagnosis; mental disorders.
La patología dual (PD) es considerada como la presencia de un trastorno por consumo de sustancias y algún otro trastorno mental en el mismo individuo (véase en Arias et al, 2013; Torrens, 2008) ya sea por abuso o por dependencia a dicha sustancia. Estos trastornos se caracterizan por la dificultad en su abordaje terapéutico, recaídas constantes e ingresos hospitalarios (véase en Martín-Santos et al., 2006), además de mayores conductas violentas y criminales (Torrens, 2008). Problemas que son más recurrentes en los pacientes con PD que en otros trastornos comórbidos u otro trastorno psiquiátrico aislado (Casas y Guardia, 2002).
El término de PD hace referencia a un modelo de vulnerabilidad genética, biológica (Flórez, 2012) y neuropsicológica, tanto cognitiva y socioemocional. Serían distintos endofenotipos (Gottesman y Gould, 2003) los que potenciarían la aparición psicopatológica comórbida. Dentro de las hipótesis que explican la PD, se puede mencionar que los trastornos mentales y las adicciones, a pesar de la manifestación sintomática distinta, tendrían anomalías neurobiológicas o neuropsicológicas preexistentes o que, el consumo continuo de las drogas generaría cambios neurobiológicos comunes a otros trastornos psiquiátricos a través de la neuroadaptación del organismo a dichas sustancias, que tienen elementos comunes con las anomalías que median ciertos trastornos psiquiátricos (Torrens, 2008).
Es decir, el consumo de sustancias sería un trastorno primario, y gracias a efectos de neurotoxicidad cerebral (Baena y López, 2006) induciría la patología psiquiátrica, donde varios de los mecanismos implicados en el consumo de sustancias y en la comorbilidad diagnóstica estén afectados simultáneamente (véase en Gáldez y Rincón, 2008); y como menciona Besalduch, Pérez y López (2010) en la práctica, suelen encontrarse más de un trastorno mental (por ejemplo en el Eje I, II y III).
En general, los pacientes psiquiátricos tienen un riesgo aumentado de desarrollar drogodependencias, y estos a su vez, tienen un mayor riesgo de presentar otros trastornos psiquiátricos (Casas y Guardia, 2002), lo que implica distintos factores a considerarse en el plano asistencial (por ejemplo, centros hospitalarios adecuados, personal capacitado, etc.), ya que muchas veces este trastorno suele ser infra-diagnosticado (Besalduch et al., 2010).
Sabemos que la mayoría de consumidores que se inician en sustancias legales (como el alcohol y el tabaco), tienen un riesgo aumentado a consumir posteriormente drogas ilegales (cannabis, cocaína, heroína, éxtasis, entre otras), de forma progresiva y muestran mayor vulnerabilidad a empeorar el consumo (Becoña, 2007), además la edad de inicio se da entre los 11 y 13 años de edad (Sánchez, 2000), siendo la experimentación con drogas un hecho habitual en los adolescentes, facilitando la posterior experimentación con otras drogas, tanto en sociedades desarrolladas (Blackman, 1996), como en aquellas en vías de desarrollo.
Distintos estudios (tanto en población general como clínica), mencionan una prevalencia de PD entre el 15% y el 80% (véase en Arias, et al 2013; Torrens, 2008). En Arequipa, en un estudio realizado en el Centro Especializado en Salud Mental “Moisés Heresi” (CESM) en el año 2011, se estimó una prevalencia para de consumo de sustancias psicotrópicas de 27% de los pacientes atendidos ese año, los que presentaron abuso o dependencia a alguna sustancia, especialmente al alcohol en un 69% (Zegarra y Cazorla, 2012); y que de estos pacientes, un 70.1% presentaba PD. Es probable que en muestras no clínicas la prevalencia de diagnóstico dual sea menor, aunque igualmente elevada (Arias, et al, 2013).
Ahora bien, el diagnóstico de PD por parte del profesional no está exento de diversas complicaciones, por ejemplo, que la información brindada por el paciente no sea del todo clara o precisa, ya sea por negación al consumo, ocultamiento de los síntomas, o por una falta de reconocimiento de la gravedad de los mismos por parte del paciente o incluso de los familiares (Baena y López, 2006), lo que implica una preparación permanente por parte del personal asistencial (psiquiatras, psicólogos, etc.), para su abordaje y correcto diagnóstico (Flórez, 2012).
Es necesario que se tome en cuenta la importancia de los trastornos por uso de sustancias (TUS), pero en especial del diagnóstico de PD, desde los estudios epidemiológicos y de salud pública por su importancia en los servicios de salud (Villa, Moreno y García, 2011); etiopatogénicos, para la determinación de los factores causales (Luna y Delgado, 2006) y de resultados de tratamientos y recursos disponibles (Vilches y Álvarez, 2010), todos aspectos de alta relevancia en la actualidad.
El conocer la prevalencia, gravedad clínica, psicopatológica y social de los pacientes con PD es de gran importancia epidemiológica, ya que no se tratan de trastornos aislados, sino por el contrario, de una “tendencia” de agravamiento entre los pacientes con algún trastorno mental, o de la población que desarrollará algún trastorno mental a lo largo de su vida; aspectos especialmente enfocado a poblaciones específicas cómo Latinoamérica.
Es por ello que el objetivo de este estudio fue el conocer la prevalencia de patología dual de los individuos atendidos en el CESM (periodo 2011-2013), además de conocer diversas características sociodemográficas y clínicas de los mismos. Así también, quisimos comparar estas características entre los sujetos que sí presentaron un diagnóstico de Patología Dual, con aquellos que solo tuvieron un diagnóstico por consumo de sustancias psicótropas.
MÉTODOS
El presente estudio se realizó en el Centro Especializado en Salud Mental “Moisés Heresi” de Arequipa, Perú. Se trata de un hospital psiquiátrico de referencia que atiende a sus pacientes de forma ambulatoria y en hospitalización (parcial y completa).
Participantes
Para la realización de este estudio se analizaron 445 historias clínicas (HC) de pacientes que presentaron consumo de sustancias psicotrópicas, por abuso o dependencia, atendidos en consulta de psiquiatría y psicología del CESM, se incluyeron las HC desde enero del 2011 a diciembre del 2013. Del total de HC se seleccionaron por un lado a aquellos que presentaban algún consumo de sustancias no asociado a otro trastorno mental (sin patología dual diagnosticada), y a aquellos pacientes que sí presentaron patología dual. Obteniéndose así, una prevalencia del 29% para el consumo de sustancias, del total de individuos atendidos entre esos años.
El primer grupo estuvo conformado por 227 HC de sujetos sin patología dual (SPD) y el segundo de 218 HC de sujetos con patología dual (CPD). Se utilizaron los criterios de clasificación psiquiátrica propuestos por la Organización Mundial de la Salud - OMS (CIE-10), puesto que permiten operativizar y facilitar el análisis de consistencia y validez (Caballero, 2007). Para fines descriptivos se presentan a continuación los códigos que permiten identificar las diferentes patologías mentales (véase el cuadro 1).
Procedimiento y Análisis
Este trabajo es un estudio descriptivo-epidemiológico mediante la consulta y análisis de documentos (Montero y León, 2005) de carácter retrospectivo, no aleatorio. Se utilizaron las historias clínicas (HC) del establecimiento; seleccionándose información relativa de los pacientes con consumo de sustancias psicótropas, estas variables se escogieron de un estudio anterior realizado en la misma institución (Zegarra y Cazorla, 2012):Variables demográficas: edad, género, grado de instrucción, y ocupación (al momento de la evaluación).
Variables clínicas: cociente intelectual, tipo de droga consumida (drogas legales: alcohol; drogas ilegales: marihuana, PBC, cocaína, Terokal, poli-consumo); tipo de diagnóstico (psiquiátrico y psicológico), inestabilidad emocional (sí/no), intento de suicidio (sí/no) y daño orgánico cerebral (sí/no).
En referencia al análisis estadístico, se calcularon en todas la variables los parámetros descriptivos: media y desviación estándar en las cuantitativas que se ajusten a una distribución normal (prueba de Shapiro-Wilk) y en las que no se ajustan, la mediana y el rango intercuartílico. Las variables cualitativas se expresan mediante frecuencias y porcentajes.
La comparación entre los 2 grupos se realizó mediante la prueba de Chi-cuadrado (X2) para las variables categóricas y mediante la prueba t de Student para las variables cuantitativas. Se utilizó el software estadístico SPSS versión 20.0.

Consideraciones éticas
Los participantes del estudio dieron su consentimiento al momento de la valoración de su historia clínica para fines de investigación.
RESULTADOS
Características sociodemográficas
Dentro del grupo de consumidores de sustancias, el 49.0% presentó algún otro diagnóstico comórbido o patología dual, mientras que un 51.0% no lo presentó. Como se muestra en la tabla 1., la edad promedio del grupo CPD fue de 31.45 años (DE = 15.59), y de 33.93 (DE = 15.48) para el grupo sin patología dual; entre ambos no se encontraron diferencias significativas para la edad (p=0.093), así como para la división en rangos de las edades (p=0.543), para el estado civil (p=0.265), y el nivel de instrucción (p=0.219). Se encontraron diferencias estadísticamente significativas para la distribución del sexo (p.e. 39.9% vs 61.2% en varones, p<0.001, con mayor presencia de mujeres en el grupo CPD. También se encontraron diferencias para el tipo de ocupación anterior al ingreso de los pacientes (p.e. 31.2% vs 17.6% de estudiantes, p<0.004).
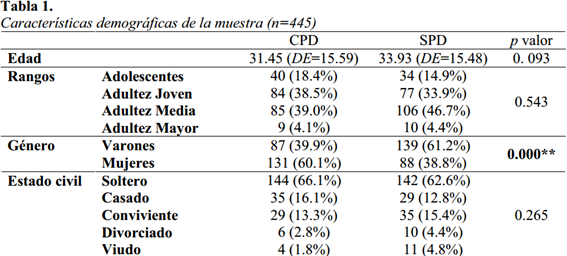
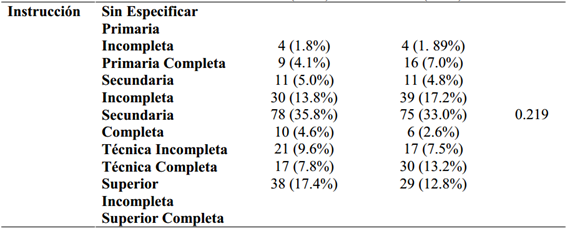

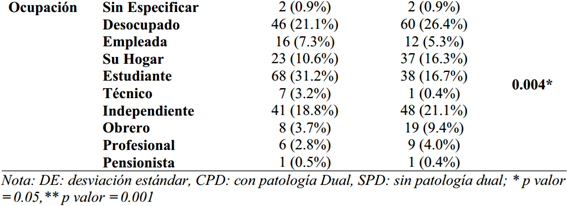
Características clínicas
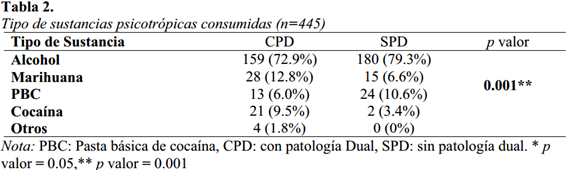
Respecto al tipo de sustancias que consumen los pacientes CPD y SPD, se muestra en la tabla 2. Se puede observar que para ambos grupos, el alcohol es la droga más consumida (CPD-72.9% ySPD-79.3%), siendo la marihuana y el PBC (que suelen consumirse juntas), las siguientes más consumidas (CPD-18.8% y SPD-16.6%), se encontraron diferencias estadísticamente significativas entre ambos grupos (p<0.001); donde el grupo CPD consume mayores sustancias psicotrópicas. Sobre los trastornos mentales presentes, la mayoría de pacientes SPD tienen un diagnóstico de dependencia a dichas sustancias (F 1X.2) según el CIE-10 (OMS, 2004).
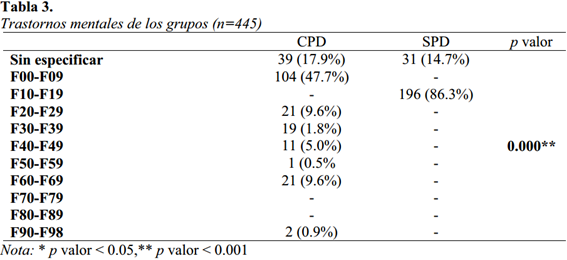
En el grupo CPD (véase la tabla 3), se puede observar una prevalencia del 47.7% para los trastornos mentales orgánicos, incluidos los somáticos, un 9.6% para la esquizofrenia, trastorno esquizotípico y los trastornos delirantes; además se observa que los trastornos de personalidad (particularmente el trastorno límite de personalidad y trastorno disocial de personalidad), una prevalencia del 9.6%. En el grupo SPD, un el 86.3% ha sido diagnosticado por un trastorno mental y del comportamiento debido al consumo de sustancias y un 14.7% sin especificación clara al consumo de sustancias.
Sobre las diferencias de sexo según el trastorno mental para el grupo CPD (tabla 4), se observan diferencias estadísticamente significativas entre ambos grupos (p <0.001). Se muestra que un 31% de los hombres, y un 58.8% de las mujeres presentan un trastorno mental orgánico, incluidos los somáticos; un 18.4%de los hombres y un 3.8% de las mujeres presentan esquizofrenia, trastorno esquizotípico y trastornos delirantes. Además, se observa que el 9.9% de las mujeres y un 6.9% de los hombres sufren de trastornos del humor (afectivos), también un 8% de los hombres presentan un trastorno de personalidad de tipo antisocial, y un 10.7% de las mujeres, presentan un trastorno de personalidad límite.

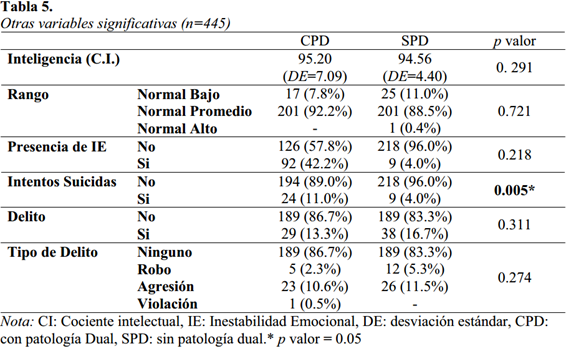
Respecto a otras variables significativas (véase en la tabla 5), se encontró que el cociente intelectual de 95.20 (DE=7.09) para el grupo CPD y de 94.56 (DE=4.40), no encontrándose diferencias entre ambos. Sobre la presencia de inestabilidad emocional como una variable cínica significativa que origina mayor deterioro en las relaciones interpersonales, el 42.2% del grupo CPD y el 4% del grupo SPD lo presentaron, sobre los intentos suicidas, un 11 % del grupo CPD y un 4% del SPD tuvieron intentos suicidas, encontrándose diferencias estadísticamente significativas entre ambos (P<0.005), es decir, los sujetos CPD serían más proclives a mayores intentos suicidas. Por otro lado, 29% del grupo CPD realizó algún delito (agresión 10.6%, y robo 2.3%) al igual que el 16.7% del grupo SPD (agresión 11.5% y robo 5.3%), no se encontraron diferencias significativas.
DISCUSIÓN
La investigación realizada buscó conocer la prevalencia de patología dual de la muestra, así como distintas características sociodemográficas y clínicas de los sujetos que fueron atendidos en el CESM “Moisés Heresi”, en Arequipa, entre los años 2011 y 2013; además de comparar dichos resultados con los obtenidos en un grupo de sujetos que sólo presentaron consumo de sustancias psicótropas.
Los resultados evidencian una prevalencia de patología dual del 49% entre los sujetos que fueron atendidos por consumo de sustancias, ya sea abuso o dependencia. Las edades promedio fueron de 31.45±15.59 en el grupo CPD y 33,93±15.48 en el grupo SPD; es decir, las etapas de la vida que tienden a padecer con mayor frecuencia son la adolescencia, la adultez joven y media, siendo los sujetos más jóvenes los de mayor consumo y los más proclives a generar adicción (Besalduch et al., 2010).
La prevalencia del consumo de sustancias SPD fue del 51%, siendo el 60% de sexo masculino; en relación a su estado civil, el 62.6% de los sujetos eran solteros. Respecto al nivel de instrucción alcanzado, el 50.2% cursó estudios secundarios. En el grupo CPD, el 60% fue de sexo femenino, siento un 66.1% del total de estos sujetos solteros, con nivel educativo secundario (49.6%). Estos datos reflejan la vulnerabilidad para el grupo de edad ante el consumo de sustancias. Sobre la ocupación (presente al momento de su ingreso), en el caso de ambos grupos (CPD y SPD) un 31.2% y un 16.7% eran estudiantes. De igual modo, un 21.1% y un 26.4% se encontraban desocupados en cada grupo.
A pesar de que no se ha obtenido información precisa sobre el abuso o dependencia en nuestro país, su uso es ampliamente difundido y permitido dentro de la población. En nuestro estudio, conforme al tipo de sustancias consumidas, el alcohol fue la sustancia más consumida (con un 72.9% para el grupo CPD y un 79.3% para el grupo SPD), debido a la amplia aceptación social y su relación con placer y relajación, siendo muchas las personas que lo consumen sin esperar efectos adversos, aunque es numerosa la población que vive sus efectos nocivos tanto físicos, psicológicos y sociales (NCCMH, 2011).
El segundo tipo de sustancias más consumida fue la marihuana, con un 12.8% para el grupo CPD y un 6.6% para el grupo SPD. En tercer lugar se encontró la pasta básica de cocaína (PBC) con un 6.0% para el grupo CPD y un 10.6% para el grupo SPD. La cocaína en menor proporción con un 9.5% y un 3.4% respectivamente. Distintos estudios sugieren que la falta de control en la venta de sustancias alcohólicas y moderación en su consumo, especialmente en menores de edad, puede iniciarlos en un consumo perjudicial o adicción que suele llevarles al consumo de otras drogas (Prieto, 2002; National Collaborating Centre for Mental Health, 2011).
Respecto al tipo de diagnóstico del grupo con patología dual, en su mayoría se distribuyeron en otros trastornos mentales orgánicos, incluidos los somáticos (47.7%), la esquizofrenia y otros trastornos delirantes (9.6%), y los trastornos afectivos (1.8%). También se observó en los trastornos neuróticos secundarios a situaciones estresantes y somatomorfos (5.0%), y los trastornos de personalidad (9.6%). Sobre la diferencia de diagnósticos según el sexo en el grupo CPD, se observa una mayor presencia de trastornos afectivos (9.9%), de personalidad (10.7%) y trastornos orgánicos (58.8%) en las mujeres; mientras en los hombres se observa la esquizofrenia y otros trastornos delirantes (18.4%), los trastornos neuróticos secundarios a situaciones estresantes (8.0%) y los trastornos orgánicos incluidos los somáticos (31.0%).
A pesar que distintos estudios señalan alta presencia de trastornos psiquiátricos mayores, como la esquizofrenia y el trastorno afectivo bipolar (Gálvez y Rincón,2008) en nuestro estudio, los trastornos orgánicos incluidos los somáticos son los más frecuentes en los pacientes CPD, debido a que la sintomatología mostrada de los TUS, especialmente en relación al alcoholismo, se corresponde a variados antecedentes de traumatismo cráneo-encefálico, pérdida de conocimiento post-trauma, trastorno orgánico de personalidad, o incluso al daño cerebral difuso ocasionado por su consumo (Landa, 2004), generando diversas alteraciones, especialmente frontales de tipo cognitivo, emocional y conductual; lo que dificulta su estimación diagnóstica.
Estos aspectos deben tomarse con especial cuidado y conviene, como señala Casas y Guardia (2002), complementar a la evaluación clínica tradicional con una exploración más específica (por ejemplo con el uso de electroencefalografía, neuroimagen o la evaluación neuropsicológica, más accesible en nuestro medio) para realizar un diagnóstico diferencial óptimo.
En nuestros resultados, destacan también los trastornos de personalidad (tanto antisocial como de tipo límite), la esquizofrenia y otros trastornos delirantes. Respecto a los primeros, distintas investigaciones señalan vías comunes, para ambos trastornos, p. e., prefrontales y fronto-estriatales, etc., (Pedrero-Pérez et al., 2013; Albein-Urios, 2012), además de bases genéticas comunes con el trastorno disocial de personalidad (Raine, 2008; Schuckit, 2002).
Sobre la esquizofrenia y las adicciones, se señala que las vías dopaminérgicas serían el substrato común a ambos trastornos, por ejemplo, en la liberación dopaminérgica en el estriado ventral (núcleo accumbens), relacionada al efecto reforzador de la adicción y también a signos positivos (Heinz, 2002), así como en la sensibilización de estas áreas a la liberación de dopamina. Destaca también la alteración del eje Hipotalámico-Hipofisiario-Adrenal (Schuckit, 2002), ya que al encontrarse alterado predispondría el consumo de dichas sustancias.
Respecto a otras características clínicas relevantes, encontramos que la estimación de la inteligencia para ambos grupos no mostró diferencias estadísticamente significativas, así también como la inestabilidad emocional, o la comisión de delitos. A pesar que estudios resaltan el encuentro de estas características con mayores índices de patología dual (Torrens, 2008; Becoña, 2007), creemos que estudios con población más específica, p.e., en centros penitenciarios de nuestro país, confirmarían estos datos. Sobre los intentos suicidas, el grupo CPD presentó mayores conductas auto-lesivas, para-suicidas o intentos suicidas que el grupo SPD.
Los resultados además sugieren dos problemáticas a considerarse, por un lado, la posible vulnerabilidad socio-familiar e individual de la población en cuanto a protección o resistencia frente a la enfermedad mental, donde el efecto de problemas educativos, violencia y de disfunción familiar no son tomados en cuenta como factores vitales de la salud, sumada a la posible carencia de políticas efectivas en salud mental asistencial (Zegarra y Cazorla, 2012), y por otro, el propio trabajo clínico.
Se hace referencia al trabajo clínico debido a dos situaciones latentes: la primera, en muchas ocasiones el consumo perjudicial o el abuso de sustancias, pasa desapercibido al personal que labora en atención primaria (Casas y Guardia, 2002) al diagnosticar cuadros específicos (p.e., esquizofrenia, trastornos alimentarios u otros), o por el contrario, los trastornos adictivos son bien identificados en los pacientes, pero se infravalora otros trastornos psiquiátricos y de personalidad asociados (véase en Landa, 2004).
Recalcamos que el abordaje y tratamiento de los trastornos duales debe realizarse por un único equipo de tratamiento (modelo integrado), evitando las intervenciones secuenciales o paralelas y unificando las intervenciones farmacológicas, psicológicas y sociales. (Besalduch et al., 2010; Casas y Guardia, 2002).
Finalmente, no descartamos distintas limitaciones en este estudio, muchas de ellas inherentes a la investigación epidemiológica, especialmente de los trastornos duales porque resultan metodológicamente complejos, ya que existen múltiples sesgos que deben ser controlados, adicionalmente al centro de referencia usado para la investigación y la cantidad de muestras (García y Sanz, 2002, citados por Landa, 2004); empero, esperamos promover no solo la investigación de los trastornos mentales en nuestra realidad, sino además, abordajes más técnicos y especializados en el ámbito epidemiológico.
CONFLICTOS DE INTERÉS
Los autores declararn la no existencia de algún conflicto de interés.
REFERENCIA
Albein-Urios N. (2012). Complicaciones neuropsicológicas asociadas a la comorbilidad entre el trastorno límite de personalidad y el consumo de cocaína. Tesis Doctoral. Departamento de Personalidad, Evaluación y Tratamiento Psicológico. Universidad de Granada, Granada, España.
Arias, F., Szerman, N., Vega, P., Mesias, B., Basurte, M., Morant, C., Ochoa, E., Poyo, Y., y Babin, F. (2013). Abuso o dependencia a la cocaína y otros trastornos psiquiátricos. Estudio Madrid sobre la prevalencia de la patología dual. Revista de Psiquiatría y Salud Mental, 6(3), 121-128.
Baena, M., y López, J. (2006). Trastornos duales. Mecanismos etiopatogénicos. Trastornos Adictivos, 8(3), 176-181.
Becoña, I. (2007). Bases psicológicas de la prevención del consumo de drogas. Papeles del psicólogo, 28(1), 11-20.
Besalduch, J., Pérez, V., y López, G. (2010). Epidemiología Psiquiátrica. En Munarríz, M., García-Portilla, P. y Roca, M. (Coord.), Manual del residente en psiquiatría (pp. 65-70). Madrid: ENE life Publicidad.
Blackman, S. (1996). Has drug culture become an inevitable part of youth culture? A critical assessment of drug education. Educational Review, 48 (1), 131-142.
Caballero, L. (2007). Conceptos de enfermedad y trastorno mental. Clasificación. Trastornos clínicos y de la personalidad. Problemas psicosociales. Bases etiopatogénicas de los trastornos mentales. Medicine, 9(84), 5389-5395.
Casas, M., y Guardia, J. (2002). Patología psiquiátrica asociada al alcoholismo. Adicciones, 14(1), 195-219.
Flórez, B. (2012). Patología dual y sus características clínicas y sociodemográficas en pacientes hospitalizados en el instituto psiquiátrico “Sagrado Corazón de Jesús” de la ciudad de Quito durante el mes de setiembre del año 2012. Tesis de Grado. Pontifica Universidad Católica del Ecuador, Quito, Ecuador.
Gálvez, J., y Rincón, D. (2008). Manejo clínico de pacientes con diagnóstico dual. Evaluación diagnóstica de los pacientes farmacodependientes que sufren comorbilidad psiquiátrica. Revista Colombiana de Psiquiatría, 37(3), 397-417.
Gottesman, I., y Gould, T. (2003). The Endophenotype concept in psychiatry: Etymology and Strategic Intentions. Am J Psychiatry, 160, 636–645.
Heinz, A. (2002). Dopaminergic dysfunction in alcoholism and schizophrenia-psychopathological and behavioral correlates. European Psychiatry, 17, 9-16.
Landa, N. (2004). Psicopatología, trastornos de personalidad y déficits neuropsicológicos en el alcoholismo. Tesis Doctoral. Departamento de Psicología y Pedagogía. Universidad de Navarra, Navarra, España.
Martín-Santos, R., Fonseca, F., Domingo-Salvany, A., Ginés, J., Imaz, M., y Navinés, R. (2006). Dual diagnosis in the psychiatric emergency room in Spain. European Journal of Psychiatry, 20,147-156.
Montero, I., y León, O. (2005). Sistema de clasificación del método en los informes de investigación en psicología. International Journal of Clinical and Health Psychology, 5, 115-127.
National Collaborating Centre for Mental Health (2011). Alcohol-Use Disorders. The nice guideline on diagnosis, assessment and management of harmful drinking and alcohol dependence. London: The British Psychological Society and the Royal College of Psychiatrists.
Organización Mundial de la Salud (2004). Intervenir en salud mental. Ginebra: OMS.
Pedrero-Pérez, E., Ruíz-Sánchez, J., Lozoya-Delgado, P., Rojo-Mota, G., Llanero-Luque, M., y Puerta-García, C. (2013). Sintomatología prefrontal y trastornos de la personalidad en adictos a sustancias. Revista de Neurología, 56(2), 205-213.
Prieto, A. (2002). Salud mental: situación y tendencias. Salud Pública, 4(1), 74-88.
Raine, A. (2008). From genes to brain to antisocial behavior current directions in psychological. Science, 17(1), 323-328.
Sánchez, E. (2000). Uso de drogas en una muestra de adolescentes. Anales de Psicología, 16(1), 79-85.
Schuckit, M. (2002). Vulnerability factors for alcoholism. En Davis, K., Charney, D., Coyle, J. y Nemeroff, C. (Eds.), Neuropsychopharmacology: The fifth Generation of Progress. New York: American College of Neuropsychopharmacology.
Torrens, M. (2008). Patología dual: situación actual y retos del futuro. Adicciones, 20(4), 315-320.
Vilches, A., y Álvarez, M. (2010). Epidemiología Psiquiátrica. En Munarríz, M., García-Portilla, P. y Roca, M. (Coord.), Manual del residente en psiquiatría (pp 57-64). Madrid: ENE life Publicidad.
Villa A, Moreno L., y García, G. (2011). Epidemiología y estadística en salud pública. México D.F.:McGrawHill.
Zegarra, J., y Cazorla, E. (2012). Estudio clínico-descriptivo en el Centro de Salud Mental Moisés Heresi en Arequipa. Universidad Católica San Pablo, Revista de Psicología, 2(1), 11-25.